Ortoqueratología y control de la miopía
La ortoqueratología (Orto-K) es la técnica que mediante la adaptación programada de un diseño especial de lentes de contacto RGP de uso nocturno, moldea la superficie corneal con la finalidad de modificar temporalmente o eliminar un error refractivo.
Por: Gonzalo Carracedo OD, MSc, PhD. Profesor Asociado en la Facultad de Óptica y Optometría de la Universidad Complutense de Madrid.
Laura Batres OD, MSc. Optometrista en Clínicas Doctor Lens Madrid.
¿Qué es Orto-K y qué sabemos del tratamiento?
La ortoqueratología (Orto-K) es la técnica que mediante la adaptación programada de un diseño especial de lentes de contacto RGP de uso nocturno, moldea la superficie corneal con la finalidad de modificar temporalmente o eliminar un error refractivo(1).
Son muchas las preguntas que surgen a raíz de esta definición, que con seguridad su resolución le serán muy útiles para generar diagnósticos más específicos y acertados. ¿Es una técnica reciente? ¿Desde cuándo se está aplicando? ¿Para qué pacientes está indicada?, preguntas que en ocasiones tienen fácil respuesta, en otras ocasiones un poco más compleja. La ortoqueratología tiene sus raíces en Estados Unidos. La primera definición que se aproxima a lo que hoy conocemos como Orto-K la presentó, en el año 1962 George Jessen durante su conferencia en el International Society Contact Lens Specialist (Chicago). En ella expuso sus ideas para inducir un cambio útil en la forma corneal con lentes de contacto que denominó orthofocus. Varios años después, en 1976, se adopta el término ortoqueratología para definir al tratamiento que “reduce, modifica o elimina un error de refracción mediante la aplicación programada de lentes de contacto” (2). Durante los años siguientes y hasta la década de los 90 con la aparición de nuevos materiales con mayor permeabilidad al oxígeno y diseños de geometría inversa la técnica adquirió su mayor difusión y diversos investigadores estudiaron su aplicación como tratamiento para reducir la miopía. Desde entonces, su aplicación como tratamiento para corregir miopía, hipermetropía y astigmatismo, así como para controlar el aumento de la miopía, ha ido creciendo (3,4).
¿Cómo funciona y qué ventajas tiene?
La ortoqueratología actual usa lentes de contacto RGP de geometría inversa con alta permeabilidad al oxígeno mientras el paciente duerme (Figura 1). El pasar de uso diurno a nocturno supuso una gran ventaja, tanto para adaptadores como para los pacientes. Para los primeros, el uso nocturno facilitó la adaptación de las lentes debido a que se producen menos descentramientos y la cantidad de dioptrías a reducir es mayor; y para los segundos el uso de la lente con los ojos cerrados mientras duermen les hace menos conscientes de llevarla puesta, tienen menor riesgo de pérdida y una reducción más rápida del error refractivo en comparación con el uso diurno. Además del beneficio de no tener que usar la corrección óptica durante el día, lo que puede interferir con actividades deportivas (5).
En la actualidad, existe un debate abierto acerca del mecanismo por el que se consigue el moldeo corneal y su efecto sobre la corrección del error refractivo y control de la miopía (6-10). Si bien, es verdad que existe consenso entre la mayoría de los investigadores de que es el epitelio corneal, el protagonista del efecto de la ortoqueratología, existen datos sobre un ligero engrosamiento del estroma en la parte media, pero su contribución en el efecto refractivo es mínima (11).
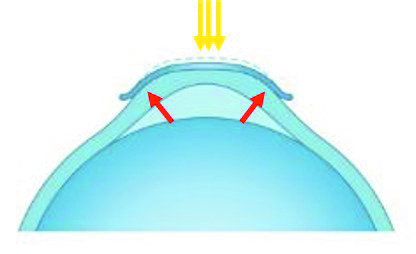
Los cambios producidos por este moldeo son debidos a que la lente de Orto-K redistribuye las fuerzas de adhesión orientadas perpendicularmente a la superficie de la córnea a través de las cuales la lente se apoya en el ojo. Como resultado se crean fuerzas hidrodinámicas que actúan tangencialmente sobre el epitelio corneal (Figura 2). Al insertar la lente la redistribución del centro hacia la periferia del líquido que rodea a las células del epiteliales (liquido intersticial) parece ser el causante del moldeo. A los pocos minutos después de haber insertado la lente se puede observar el moldeo esto se conoce como fase rápida. Su efecto desaparece rápidamente después de retirar las lentes(12-14). La estabilización del tratamiento forma parte de la fase lenta cuyo periodo es aproximadamente de dos semanas. Durante esta fase lo que se trata es de cambiar la estructura del epitelio corneal (6). Las células del epitelio corneal son proliferativas y hacen que se regenere por completo cada dos semanas (15,16), lo que significa que la capa superior de células se actualiza cada dos o tres días y es sustituida por las células procedentes de la capa anterior. Como consecuencia de estas fuerzas creadas por la lente en el centro de la córnea, el epitelio corneal en esta zona se adelgaza y se engrosa en la medio periferia. Algunas investigaciones recientes sugieren que este mecanismo puede ser el principal en el efecto de Orto-K. Durante años, se creyó en una posible migración de células epiteliales del centro a la periferia; sin embargo, tal mecanismo es poco probable y no tiene ninguna evidencia experimental.
La respuesta corneal, así como el tiempo en alcanzar una buena visión, dependerán entre otros factores de la cantidad de dioptrías a reducir, la edad del paciente o las propiedades biomecánicas de la córnea, entre otros, (17,18) llegándose a encontrar cambios refractivos tras un mes de uso para ser reversibles después de retirar las lentes.
Las lentes de geometría inversa, utilizadas en Orto-K, tienen una curvatura en la cara interna específica a medida para cada usuario, con un diseño diferente según se trate de un paciente miope, hipermétrope o con astigmatismo (12,19). Por este motivo, el cambio en la superficie corneal anterior dependerá del error refractivo y será hacia una superficie más plana en la zona central y curvada en la medio-periferia, como sucede en la miopía (Figura 3), o más curvada en la zona central y plana en la medio-periferia como ocurre en hipermetropía (20,21).
La adaptación de las lentes es individualizada y requiere de un seguimiento para supervisar que se adaptan perfectamente. Es necesario una revisión tras la primera noche de uso, otra tras la primera semana y, por último, una al mes de haber comenzado el tratamiento. En este primer periodo de adaptación lo que se pretende es seleccionar la lente de contacto que reduzca por completo el error refractivo, que origine un moldeo corneal centrado, una zona de tratamiento óptima de aproximadamente 4mm de diámetro, y que respete la integridad y salud corneal. Una vez alcanzado este propósito el siguiente paso es que esa situación se mantenga en el tiempo, para lo cual se programan visitas de control a los 3, 6 y 12 meses.
¿Para quién está indicada?
Al igual que otros procedimientos médicos, la Orto-K tiene sus indicaciones y contraindicaciones y es importante que previo al inicio del tratamiento se realice un exhaustivo examen visual y de la salud del paciente. Además, todos los pacientes deberán expresar su conformidad con la firma de un consentimiento informado.
Recuerde que aunque existen diferentes diseños de lentes, a grandes rasgos el tratamiento de ortoqueratología está indicado para:
Pacientes con edades comprendidas entre los 7 y los 45 años, aunque este límite superior es muy relativo, en realidad no existe una edad máxima, sino que depende de la predisposición del paciente y de su exigencia visual sobretodo en visión próxima. El límite inferior está determinado, principalmente, por la madurez del niño y la implicación de los padres.
Miopías desde -0.50 hasta -7.00D de esfera y astigmatismo hasta -2.00D. Hipermetropía de +0.50 a +4.00D de esfera con astigmatismo directo no mayor de 1.75D y astigmatismo miópico de -2.00 a -5.00D con equivalente esférico no mayor a -7.00D. Estos límites son los más habituales, aunque existen diseños que se atreven con ametropías mayores. No obstante, fuera del límite superior de cualquier ametropía es posible la corrección parcial con el uso de gafas para la corrección total (22).
Pacientes con miopía en progresión.
En resumen, dos de las principales ventajas del tratamiento son la independencia total del uso de cualquier medio corrector durante el día (gafas o lentes de contacto) y que es el único tratamiento no farmacológico que ha demostrado su eficacia en la ralentización del aumento de la miopía en niños(23-26).
La epidemia de la miopía en el mundo
La miopía es una de las cinco condiciones oculares identificadas por la OMS como de inmediata prioridad para la eliminación de la ceguera evitable. Es seguramente el problema visual con mayor prevalencia en el mundo, calculándose que aproximadamente más de la cuarta parte de la población mundial la padecen (27). Durante los últimos 30 años, la incidencia de la miopía en los países desarrollados ha ido aumentando de manera que en la literatura científica está siendo utilizado el término “epidemia de la miopía”. Ahora casi la mitad de la población europea joven (entre 25 y 30 años) es miope, mientras que en Hong-Kong, Singapur y Corea del Sur esta cifra alcanza al 90% (28,29). Según datos publicados por Pan y colaboradores en 2012 (30), en países desarrollados la miopía es la condición médica más común que requiere tratamiento con una prevalencia en adultos que varía del 15-49%.
Este aumento de la prevalencia de miopía y su relación con patologías como desprendimiento de retina o degeneración macular (31-33), así como los costes asociados a su tratamiento la han convertido en un asunto de salud pública en la que los profesionales de la visión tenemos obligación de ofrecer a los pacientes las soluciones ópticas y/o farmacológicas para su control.
La importancia de ralentizar la progresión de la miopía y métodos actuales para hacerlo
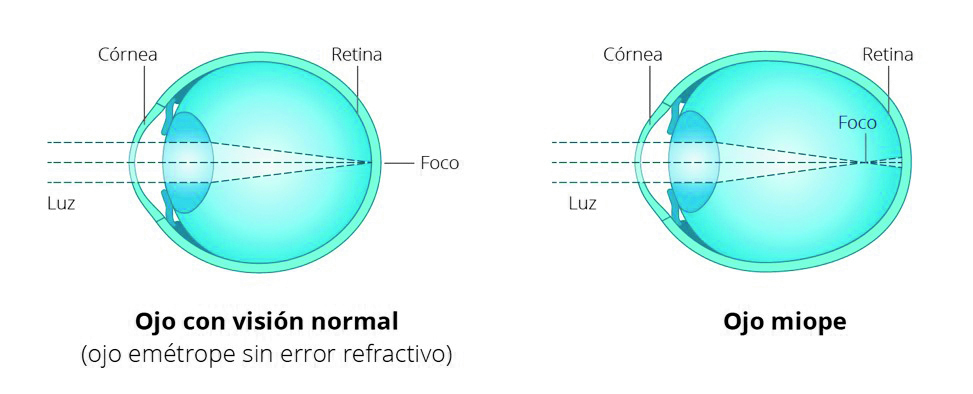
Sabemos que en la miopía es la retina la que sufre por el estiramiento axial del globo ocular (figura 4). Por este motivo, cuanto más alta es la miopía mayores son también las probabilidades de sufrir complicaciones. La frecuencia del desprendimiento de retina regmatógeno con una miopía menor de 3D es cuatro veces mayor que con emetropía, y con una miopía mayor de 3D es 10 veces mayor (34).
Control de la miopía
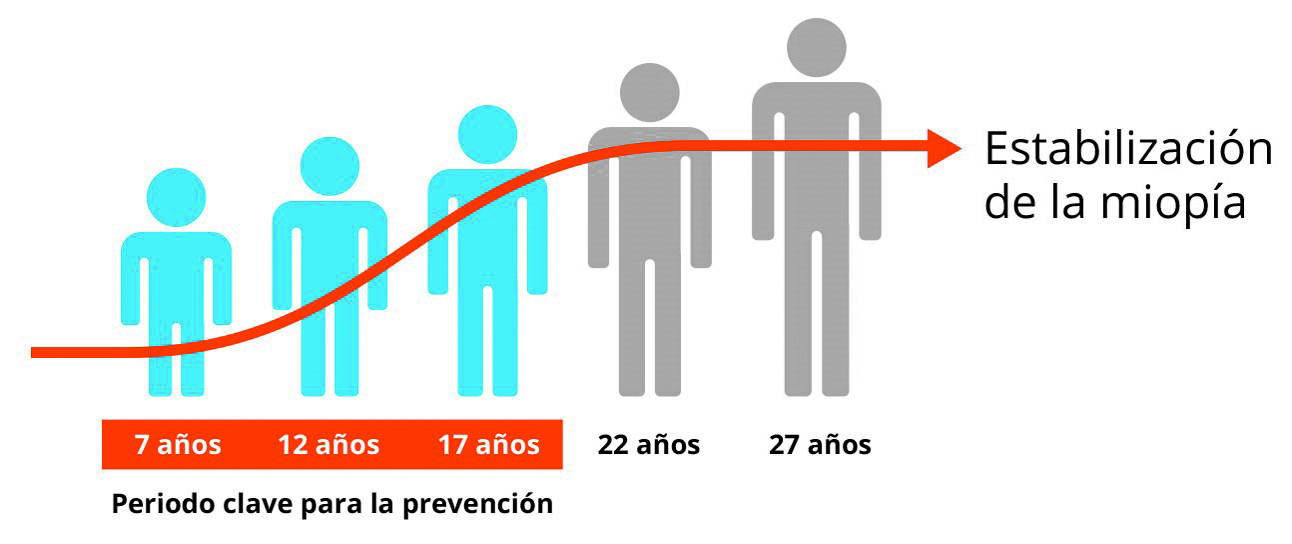
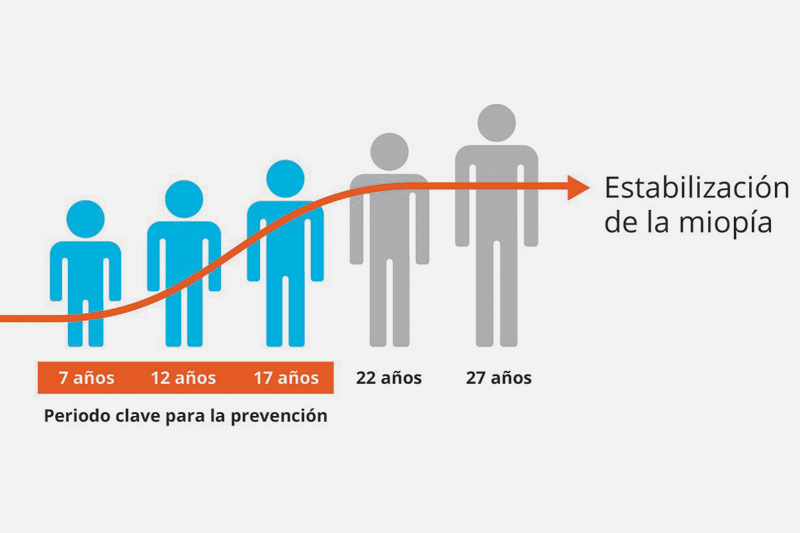
Las complicaciones de la miopía ocurren principalmente a partir de los 50 años, pero el origen de estos problemas radica en la niñez, entre los 7 y 17 años. Estos 10 años son cruciales para intervenir y prevenir la progresión de la miopía (Figura 5).
En la actualidad, existen diferentes métodos para su control siendo los más efectivos el uso de atropina y la ortoqueratología (37). Pero pese a que nos centramos en los ópticos y farmacológicos, pasar más tiempo al aire libre, trabajar menos en cerca con libros, ordenadores y smartphones, han demostrado favorecer su ralentización (35,36).
La atropina es un antagonista del receptor muscarínico que actúa sobre los receptores localizados en la esclerótica, inhibiendo así la elongación del ojo. Su uso a bajas concentraciones (0.01%) tiene una eficacia notable en ralentizar la progresión de la miopía y minimiza sus efectos secundarios (38,39). Pero la atropina no facilita una buena visión y, por tanto, continúa siendo necesario el uso de un sistema óptico que corrija el defecto refractivo.
Durante los últimos años, han sido publicadas diferentes investigaciones sobre el efecto de la ortoqueratología nocturna en el control de la miopía con una media ponderada de ralentización del 41,7%, siendo su efecto comparable con la atropina (40). En la actualidad, el mecanismo principal se considera un cambio miópico de la refracción periférica. Por ello, combinar Orto-K y atropina 0,01% promete mucho desde el punto de vista de control de la miopía.
Las lentes de contacto blandas multifocales diseñadas, especialmente, para controlar la miopía se acercan por su eficacia a la ortoqueratología (41). Todavía hay poca experiencia en su uso y, además, se llevan durante el día, lo que limita las actividades deportivas.
Por otro lado, las gafas bifocales/progresivas disminuyen el esfuerzo visual en cerca y también ralentizan la progresión de la miopía, pero su efecto es débil; además, como se ha mencionado anteriormente, llevar gafas o lentillas limita las actividades diarias.
En conclusión, la prevalencia de la miopía se ha incrementado en el mundo y su tendencia muestra que no va a disminuir, sino todo lo contrario. Es importante dedicar tiempo a realizar actividades al aire libre, ya que parece demostrado que el tiempo que se invierte en realizar tareas sin luz natural y en visión de cerca puede ser un factor agravante. El uso de la atropina, ortoqueratología o la combinación de ambas, y lentes de contacto bifocales podrían ralentizar la progresión de la miopía.
Bibliografía
Swarbrick HA. Orthokeratology review and update. Clinical & Experimental Optometry. 2006;89:124-143.
Mountford, John, Dip App Sc, Ruston D, Dave T. Orthokeratology: Principles and Practice. New York;Edinburgh;: Butterworth-Heinemann; 2004.
Lui, W., Edwards, M. H., & Cho, P. (2000). Contact lenses in myopia reduction — from orthofocus to accelerated orthokeratology. Contact Lens and Anterior Eye, 23(3), 68-76.
Kang P, Swarbrick H. The Influence of Different OK Lens Designs on Peripheral Refraction. Optometry and Vision Science. 2016;93:1112-1119.
Cho P, Cheung SW, Mountford J, White P. Good clinical practice in orthokeratology. Contact Lens and Anterior Eye. 2008;31:17-28.
Choo J, Caroline P, Harlin D. How Does the Cornea Change Under Corneal Reshaping Contact Lenses? Eye & Contact Lens: Science & Clinical Practice. 2004;30:211-213.
Swarbrick HA, Wong G, O’Leary DJ. Corneal response to orthokeratology. Optometry and vision science: official publication of the American Academy of Optometry. 1998;75:791.
Barr JT, Rah MJ, Mark Jackson J, Jones LA. Orthokeratology and Corneal Refractive Therapy: A Review and Recent Findings. Eye & Contact Lens: Science & Clinical Practice. 2003;29:S49-S53.
Alharbi A, Swarbrick HA. The Effects of Overnight Orthokeratology Lens Wear on Corneal Thickness. Investigative Ophthalmology & Visual Science. 2003;44:2518.
Nichols JJ, Marsich MM, Nguyen M, Barr JT, Bullimore MA. Overnight orthokeratology. Optometry and vision science : official publication of the American Academy of Optometry. 2000;77:252-259.
Swarbrick HA. Orthokeratology (Corneal Refractive Therapy): What Is It and How Does It Work? Eye & Contact Lens: Science & Clinical Practice. 2004;30:181-185.
Soni PS, Nguyen TT, Bonanno JA. Overnight Orthokeratology: Refractive and Corneal Recovery After Discontinuation of Reverse-Geometry Lenses. Eye & Contact Lens: Science & Clinical Practice. 2004;30:254-262.
Sridharan R, Swarbrick H. Corneal response to short-term orthokeratology lens wear. Optometry and vision science : official publication of the American Academy of Optometry. 2003;80:200-206.
Soni PS, Nguyen TT, Bonanno JA. Overnight Orthokeratology: Visual and Corneal Changes. Eye & Contact Lens: Science & Clinical Practice. 2003;29:137-145.
Kruse FE. Stem cells and corneal epithelial regeneration. Eye (London, England). 1994;8 ( Pt 2):170.
Tseng SC. Concept and application of limbal stem cells. Eye (London, England). 1989;3 ( Pt 2):141.
González-Méijome JM, Villa-Collar C, Queirós A, Jorge J, Parafita MA. Pilot Study on the Influence of Corneal Biomechanical Properties Over the Short Term in Response to Corneal Refractive Therapy for Myopia. Cornea. 2008;27:421-426.
González-Méijome JM, Carracedo G, González-Pérez J, Peral A, Jorge J, Peixoto-de-Matos SC. Comfort and Vision Scores at Insertion and Removal During 1 Month of Wear of Paragon CRT for Corneal Reshaping. Eye & Contact Lens: Science & Clinical Practice. 2011;37:302-306.
Tahhan N, Du Toit R, Papas E, Chung H, La Hood D, Holden AB. Comparison of reverse-geometry lens designs for overnight orthokeratology. Optometry and vision science : official publication of the American Academy of Optometry. 2003;80:796-804.
Chan B, Cho P, Mountford J. Relationship between corneal topographical changes and subjective myopic reduction in overnight orthokeratology: a retrospective study: Corneal changes and myopic reduction in orthokeratology. Clinical and Experimental Optometry. 2010;93:237-242.
Gifford P, Swarbrick HA. Time course of corneal topographic changes in the first week of overnight hyperopic orthokeratology. Optometry and vision science: official publication of the American Academy of Optometry. 2008;85:1165.
Charm J, Cho P. High Myopia–Partial Reduction Ortho-k: A 2-Year Randomized Study. Optometry and Vision Science. 2013;90:530-539.
Eye diseases and conditions; data from wenzhou medical university advance knowledge in myopia (efficacy comparison of 16 interventions for myopia control in children A network meta-analysis). Health & Medicine Week. 2016:348.
Hiraoka T, Kakita T, Okamoto F, Takahashi H, Oshika T. Long-term effect of overnight orthokeratology on axial length elongation in childhood myopia: a 5-year follow-up study. Investigative ophthalmology & visual science. 2012;53:3913.
Kakita T, Hiraoka T, Oshika T. Influence of overnight orthokeratology on axial elongation in childhood myopia. Investigative ophthalmology & visual science. 2011;52:2170-2174.
Swarbrick HA, Alharbi A, Lum E, Watt K. Overnight orthokeratology for myopia control: short-term effects on axial length and refractive error. Contact Lens and Anterior Eye. 2011;34:S3.
Holden BA, Fricke TR, Wilson DA, Jong M. Global Prevalence of Myopia and High Myopia and Temporal Trends from 2000 through 2050. Ophthalmology, 2016;123:1036-1042.
Dolgin E. THE MYOPIA BOOM. Nature. 2015;519:276-278.
Holden B, Sankaridurg P, Smith E, Aller T, Jong M, He M. Myopia, an underrated global challenge to vision: where the current data takes us on myopia control. Eye (London, England). 2014;28:142-146.
Pan C, Ramamurthy D, Saw S. Worldwide prevalence and risk factors for myopia. Ophthalmic and Physiological Optics. 2012;32:3-16.
Jones D, Luensmann D. The Prevalence and Impact of High Myopia. Eye & Contact Lens: Science & Clinical Practice. 2012;38:188-196.
Working Group on Myopia Prevalence and Progression, National Research Council (Estados Unidos). Working Group on Myopia Prevalence and Progression. Myopia: Prevalence and Progression. Washington: National Academy Press; 1989.
Williams KM, Bertelsen G, Cumberland P, et al. Increasing Prevalence of Myopia in Europe and the Impact of Education. Ophthalmology. 2015;122:1489.
Feltgen N, Walter P. Rhegmatogenous retinal detachment–an ophthalmologic emergency. Deutsches Ärzteblatt international. 2014;111:12.
French AN, Ashby RS, Morgan IG, Rose KA. Time outdoors and the prevention of myopia. Experimental eye research. 2013;114:58.
Kocak ED, Sherwin JC. Time spent outdoors and myopia: establishing an evidence base. Eye science. 2015;30:143.
Chassine T, Villain M, Hamel CP, Daien V. How can we prevent myopia progression? European journal of ophthalmology. 2015;25:280.
Chia A, Chua W, Cheung Y, et al. Atropine for the treatment of childhood myopia: safety and efficacy of 0.5%, 0.1%, and 0.01% doses (Atropine for the Treatment of Myopia 2).Ophthalmology. 2012;119:347.
Chia A, Chua W, Wen L, Fong A, Goon YY, Tan D. Atropine for the treatment of childhood myopia: changes after stopping atropine 0.01%, 0.1% and 0.5. American journal of ophthalmology. 2014;157:451-457.e1.
Lin H, Wan L, Tsai F, et al. Overnight orthokeratology is comparable with atropine in controlling myopia. BMC ophthalmology. 2014;14:40-40.
Pauné J, Morales H, Armengol J, Quevedo L, Faria-Ribeiro M, González-Méijome JM. Myopia Control with a Novel Peripheral Gradient Soft Lens and Orthokeratology: A 2-Year Clinical Trial. BioMed research international. 2015;2015:507572.