Extrusión de implantes porosos y prótesis ocular
En este artículo el Lic. Opt. José Alonso Fragoso Hernández ofrece un panorama general de los implantes porosos y prótesis oculares.
Por Lic. Opt. José Alonso Fragoso Hernández
Uno de los eventos que sucede en la mayoría de los pacientes que son sometidos a procedimientos quirúrgicos después de un evento de evisceración o enucleación es la colocación de implantes orbitarios dentro de la bolsa anoftálmica, existiendo una gran variedad de ellos en materiales, formas y tamaños. Siendo así los implantes una base fundamental dentro del proceso de rehabilitación cuando se habla de pérdida ocular (1).
Sus principales funciones son sustituir la ausencia de volumen al presentarse la pérdida del globo ocular, facilitar la transmisión de movimiento de los músculos extraoculares, la formación del surco superior, estimular el crecimiento orbitario, así como mantenerse siempre dentro de la bolsa anoftálmica (1) (2).
Uno de los implantes que más fama ha creado son los implantes porosos, dentro estos tenemos los de hidroxiapatita (HA), polietileno poroso (PEP) y alúmina porosa de óxido de aluminio (biocerámica)(1) (3), que son de tipo integrado ya que permiten el crecimiento fibrovascular dentro del seno del implante por tener sus poros interconectados, además de permitir la unión de los músculos extraoculares lo que facilita su estabilidad dentro de la bolsa anoftálmica, integrándose con el tiempo como parte de la cavidad (2), esta formación de vasos sanguíneos se puede comprobar con un gammagrama óseo para la hidroxiapatita y una resonancia magnética en el caso del polietileno (2) (3), estos dos estudios son útiles en los casos donde el paciente será sometido a una segunda intervención quirúrgica con el fin de colocar un vástago alojado en la cara anterior del implante el cual tendrá la función de trasmitirle un mayor movimiento a la prótesis ocular (2).
Este tipo de implantes suelen ser recubiertos con diferentes materiales como esclera autóloga, esclera de donador, duramadre de donador, fascia lata de donador o autóloga, malla de poliglactina (vicryl), malla de fibra de poliéster, entre otros (3), para evitar con el paso del tiempo una exposición del implante, ya que al ser porosos pueden erosionar la cápsula de Tenon y la conjuntiva provocando así una extrusión.
Se pueden presentar diversos casos donde no se logra mantener el implante dentro de la bolsa anoftálmica, encontrándose en la práctica diaria pacientes con ciertos grados de exposición, por ejemplo, desde encontrarse con zonas donde se vea el implante a través de una conjuntiva traslucida, hasta pequeñas aperturas que pueden ir desde los 2mm, además de no encontrase de forma aislada sino varias aperturas a la vez en diferentes zonas.
Generalmente antes de la cirugía se consideran varios factores para reducir al máximo las extrusiones. Es importante saber que un implante pequeño originará un déficit de volumen, deformidad del surco superior y un escaso movimiento de la prótesis, en implantes demasiado grandes. Las prótesis colocadas sobre ellos no serán confortables, además de que el tamaño (grande) favorecerá la exposición, provocando un mal cierre de la herida.
La tasa de exposiciones ha llevado al cirujano a buscar soluciones para las extrusiones, por ejemplo, durante la cirugía se conserva el mayor grosor de la cápsula de Tenon y de conjuntiva que recubran la cara anterior del implante que antes ya ha sido recubierto por esclera donante, fascia lata o algún recubrimiento de los antes mencionados. También en el caso de las evisceraciones al momento de practicar la queratectomía, se debe evitar el secuestro de las células epiteliales ya que estas podrían impedir un cierre conjuntival adecuado y provocar una extrusión. Otro aspecto a considerar es colocar en la parte más profunda de la cavidad el implante sobre todo si no está recubierto por ningún material, por ejemplo fascia lata, esclera donante etc. o lo está, pero con un material sintético como puede ser el Vicryl, entre más sintético sea el material de recubrimiento más profundo se debe colocar el implante.
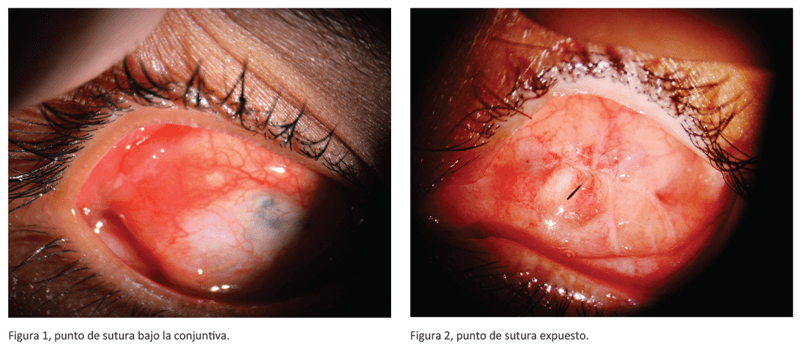 Figura 2, punto de sutura expuesto.
Figura 2, punto de sutura expuesto.
Figura 1, punto de sutura bajo la conjuntiva.
Al igual que cuando se consideran escleras de donantes desecadas en alcohol etílico durante varias semanas algunos cirujanos prefieren evitarlas por una posible transmisión de virus y se prefiere el uso de material autólogo como por ejemplo la fascia lata.
El tamaño del implante también es importante como ya se había mencionado, ya que se han observado menos complicaciones con diámetros de 16 a 18 mm y una mayor predisposición a la extrusión con implantes de 20 a 22 mm.
A pesar de tener todos los puntos en cuenta antes mencionados, no se está exento de una extrusión, algunas de estas pueden ser por una mala práctica quirúrgica presentándose la extrusión de forma más temprana durante las primeras semanas o tardía desarrollándose hasta el año, algunas de las causas postquirúrgicas pueden ser: algún traumatismo, radioterapia, medicación (antimetabolitos, ciclosporina) o que la prótesis ocular adaptada este generando demasiada tensión.
Estas exposiciones pueden empezar con aperturas de unos cuantos milímetros ya que muchas de ellas se suelen resolver de manera espontánea con antibióticos en ungüento y oclusión, siempre y cuando la apertura no exceda los 5mm y, en ocasiones, se puede hacer una sutura sobre el implante si tiene pocos días de exposición, si la exposición es mayor a 10mm, es conveniente extraer el implante y hacer una segunda intervención después de algunas semanas (Figura 3). Otro punto de vista es que algunos cirujanos prefieren no esperar a que se resuelva de forma espontánea, ya que si se interviene de forma precoz se reduce la pérdida de conjuntiva y cápsula de Tenon, evitando así la infección que generalmente va asociada a la apertura y se evita también la proliferación del epitelio sobre la superficie del material, se intenta evitar el cierre directo de la dehiscencia y se evitan los injertos mucosos colocados sobre el material no vascularizado ya que el implante no se integrará.
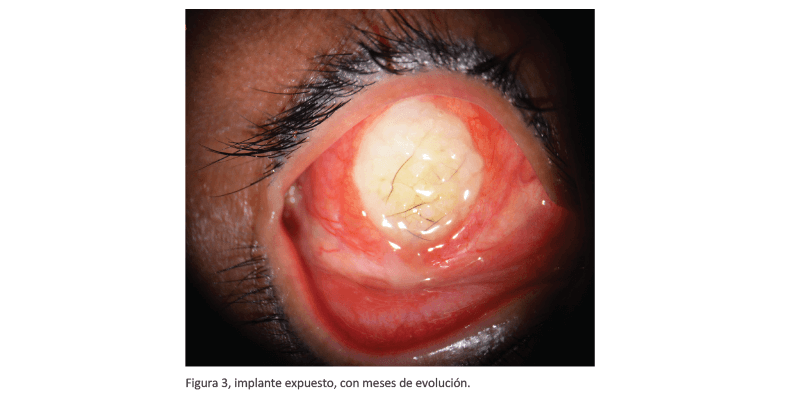 Figura 3, implante expuesto, con meses de evolución.
Figura 3, implante expuesto, con meses de evolución.
La vascularización dentro del seno del implante se observa de forma periférica al mes y las áreas de osificación dentro de los 5 a 12 meses en la hidroxiapatita, en el polietileno la fibrovascularización se presenta a las 4 semanas, y en el caso de los implantes de biocerámica pude ir de los 15 a 90 días, aunque la resonancia magnética muestra vascularización completa del implante a las 4 semanas después de su colocación (1).
En la actualidad, a muchos pacientes usuarios de prótesis ya les han sido colocados este tipo de implantes porosos con la finalidad de tener un menor riesgo de exposición a largo plazo, ya que se pretende que se integre al cuerpo. La participación del ocularista en este tipo de implantes es fundamental para mantenerlo alojado y estable dentro de la bolsa anoftálmica mientras se forman vasos sanguíneos dentro de él, adaptando una buena prótesis ergonómica.
Las prótesis oculares, generalmente, en pacientes postquirúrgicos se adaptan entre el primero y segundo mes. La forma más adecuada de evitar una extrusión, por causa de una prótesis ocular, es fabricar la prótesis por toma de impresión interna ya que con esta técnica el ocularista podrá disminuir las zonas de tensión sobre la conjuntiva y la cápsula de Tenon, evitando adaptar una prótesis por caja de prueba que en un ocularista poco experimentado podría adaptarla demasiado grande pues el tejido conjuntival puede estirarse alojando la prótesis y provocar alguna apertura por zonas de tensión excesivas. Esto se debe evitar sobre todo durante las primeras 4 semanas ya que el implante no se encuentra aún vascularizado y facilitará la exposición.
Los puntos de apoyo de una prótesis ocular adaptada por caja de prueba no siempre serán los mismos que los tomados por una toma de impresión interna de la cavidad, estas diferencias de soporte se vuelven de gran importancia ya que puede someterse a estrés de tensión en los tejidos, favoreciendo la extrusión (Figura 4-5).
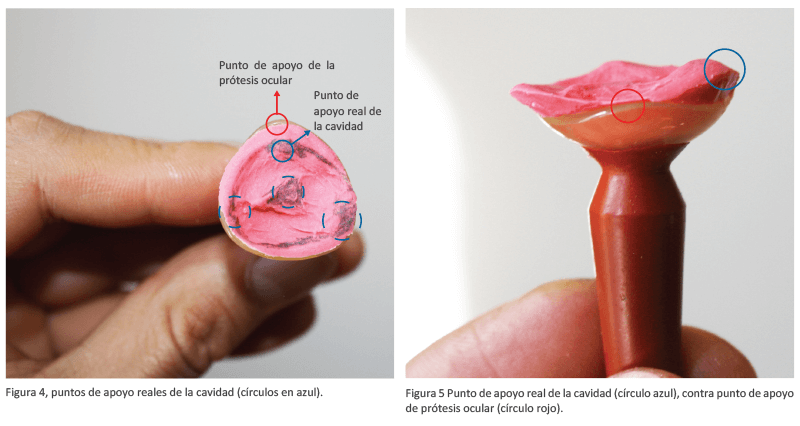 Figura 5 Punto de apoyo real de la cavidad (círculo azul), contra punto de apoyo de prótesis ocular (círculo rojo).
Figura 5 Punto de apoyo real de la cavidad (círculo azul), contra punto de apoyo de prótesis ocular (círculo rojo).
Figura 4, puntos de apoyo reales de la cavidad (círculos en azul).
También es importante el peso de la prótesis sobre los fondos de saco, si el implante poroso fue de un diámetro pequeño la pérdida de volumen deberá ser compensada con una prótesis más gruesa lo que por gravedad tenderá a estirar los fondos de saco. En estos casos lo conveniente será ahuecarla.
Las prótesis mal pulidas también pueden lacerar la conjuntiva, provocando así irritación del tejido y presentarse secreción, que con el tiempo nos puede llevar a infecciones recurrentes que se pueden hacer crónicas, y al no ser tratadas por el médico pueden favorecer una exposición tardía del implante, si el paciente lleva ya varias semanas o meses con exposición del implante sea una apertura pequeña o grande y la infección no es tratada se requerirá una disección completa del mismo (2) (figura 6) . Habrá pacientes que ya hayan pasado por varias cirugías ya sea cambiando el implante o intentando recubrir el área expuesta sin lograr éxito en el cierre, en este tipo de casos está indicado el injerto dermograso que es tomado por una disección de la dermis de la fosa iliaca, o en el cuadrante supero externo del glúteo (4), esta pequeña porción de tejido esférico contiene más dermis que grasa, ya que la grasa tiende a cambiar de volumen con cambios de peso del paciente y la dermis minimiza la reabsorción de la grasa (4), supliéndose de esta forma el implante poroso y compensando el volumen restante con una prótesis ocular.
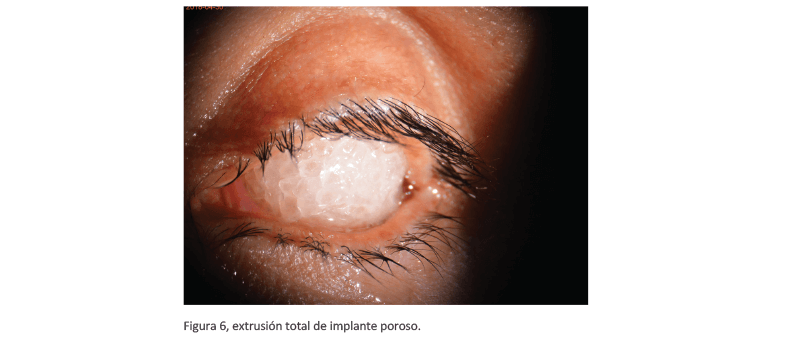 Figura 6, extrusión total de implante poroso.
Figura 6, extrusión total de implante poroso.
Es importante mencionar que la mayoría de los pacientes usuarios de prótesis tienen una mala orientación cuando evalúan su cavidad, desde observar los cambios de coloración o la presencia de alguna masa, o si hay o no secreción; así mismo no cuentan con la información de soluciones de limpieza, ni la importancia del uso de lubricantes, la irrigación de la cavidad, o el pulir la prótesis cada 6 meses (en el caso de los niño) o cada año. Al igual que no se da la importancia de orientar a los padres en el caso de los pacientes pediátricos.
Por lo tanto, todos los especialistas dedicados al área de la salud que tengan contacto con este tipo de pacientes tendrán la obligación de evaluarlos retirando su prótesis ocular y revisar la cavidad para hacer de su conocimiento al paciente si presenta algo que necesite atención inmediata o simplemente orientarlo con los cuidados para evitar en un futuro este tipo de problemas evadiéndose segundas cirugías, y desde el punto de vista psicológico, no pasar de nuevo por un proceso de pérdida.
El Lic. Opt. José Alonso Fragoso Hernández es licenciado en optometría egresado del Instituto Politécnico Nacional (IPN). Especialista en fabricación y adaptación de prótesis oculares con experiencia durante 14 años.
Referencias:
- Guillermo Salcedo Casillas, Perdida Ocular, anoftalmos, microftalmos y enfermedades similares, estudio, cirugía, manejo médico y rehabilitación. Auroch health care. 2008. 41-55
- Theodore Krupin, Allan E. Kolker, Lisa F. Rosenberg. Complicaciones en oftalmología quirúrgica. Mosby. 1999. 291-296
- Joseph Walrath, MD, Focal Points. Implantes en cirugía plástica oftalmológica. Volumen XXXI. American Academy of Ophtalmology, 2013. 2-3
- Romero Guerrero F, Abreu González R, Lamarca Mateu J, Martínez-Grau G. Injerto dermograso: técnica quirúrgica. Sociedad Canaria de Oftalmología. 1-7